Behandlung von Beckenbodensenkungen- Informationen für Patienten & Angehörige
Sie lachen nicht mehr gerne herzlich, weil Sie dabei oft unkontrolliert Urin verlieren? Sie können nicht mehr Fahrradfahren, weil Sie dabei Schmerzen im Unterleib haben? Sie verlassen nicht mehr gerne das Haus, weil Sie das Gefühl haben, alle paar Minuten eine Toilette zu benötigen?
Ursache dafür könnte eine Senkung des Beckenbodens sein. Viele Frauen sind irgendwann in ihrem Leben von einer solchen Beckenbodensenkung betroffen. Eine geringe Senkung merkt man in der Regel kaum. Wenn die Senkung jedoch ausgeprägter ist oder gar ein GenitalprolapsDer Genitalprolaps ist eine krankhafte Ausstülpung der Vagina und oder Gebärmutter nach außen. Dabei kann die Harnröhre, Harnblase und der Darm beteiligt sein. vorliegt, weil Organe wie Blase, Gebärmutter oder Darm die Vaginalwand nach außen gestülpt haben, sind die Symptome sehr deutlich zu spüren und können der Betroffenen sehr viel Lebensqualität nehmen.
Wie es zu einer Senkung kommen kann, woran man sie erkennt und wie man sie behandeln kann, haben wir hier auf dieser Seite für Sie zusammengestellt.
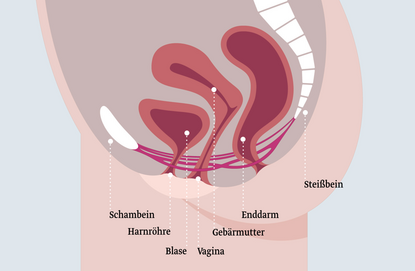
Was ist der Beckenboden?
Der Beckenboden besteht aus Muskeln, Bändern und Bindegewebe und verschließt die knöcherne Beckenhöhle nach unten. Er besteht aus drei Muskelschichten: die obere Schicht ist im kompletten Beckenraum gespannt und trägt die Hauptlast der Organe. Sie ist die stabilste Schicht. Die mittlere Schicht liegt im vorderen Beckenbereich unter der Blase und die unterste Schicht legt sich in Form einer Acht von vorne nach hinten um die Körperöffnungen und enthält die Schließmuskeln.
Bei Frauen hat die Beckenbodenmuskulatur eine zusätzliche Öffnung für die Scheide und sie ist etwas anders aufgebaut als bei Männern, um bei einer Geburt dehnfähiger zu sein. Dadurch ist der Beckenboden bei Frauen auch anfälliger für Störungen.
Der Beckenboden stützt die inneren Organe und sorgt dafür, dass die Schließmuskeln von Blase und Darm funktionieren. In der Schwangerschaft stabilisiert er darüber hinaus die Gebärmutter und das ungeborene Kind.
Unterstützt wird der Beckenboden von der Bauch- und Rückenmuskulatur. Die Bauchmuskulatur hilft, indem sie Druckbelastungen, die beispielsweise beim Niesen, Husten oder Springen entstehen, abfedert. Die Rückenmuskulatur hält gemeinsam mit der Bauchmuskulatur das Becken stabil.

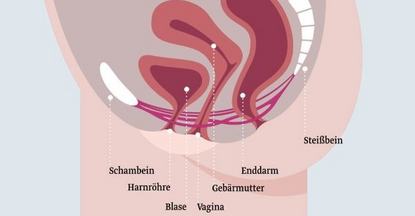
Welche Funktionsstörungen des Beckenbodens können auftreten?
Eine geschwächte Beckenbodenmuskulatur führt sehr häufig zu Harn- oder Stuhlinkontinenz.
Viele Frauen haben darüber hinaus mit einer Senkung der Blase, Gebärmutter oder Scheide zu kämpfen, wenn die Beckenbodenmuskulatur schwächer wird. Nahezu die Hälfte aller Frauen, die Kinder zur Welt gebracht haben, sind davon betroffen. In den schlimmsten Fällen kann es auch zu einem ProlapsAls Prolaps wird in der Medizin der unnatürliche Vorfall eines Organs oder eines Organteils durch eine bereits vorhandene oder pathologische Öffnung bezeichnet. (Organvorfall) kommen, bei dem Blase, Vagina, Gebärmutter oder gar der Darm die Vaginalwand nach außen stülpen.
Die gängigsten Krankheitsbilder sind hier:
- Zystozele (Blasensenkung / Blasenvorfall)
Senkung der Harnblase in die vordere Scheidenwand - Rektozele (Mastdarmsenkung / Mastdarmvorfall)
Senkung des Enddarms in die hintere Scheidenwand - Uterusprolaps (Gebärmuttersenkung / Gebärmuttervorfall)
Senkung der Gebärmutter
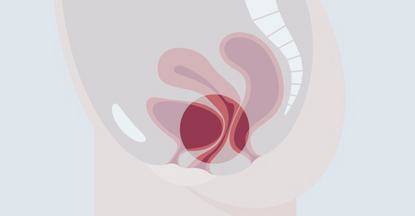
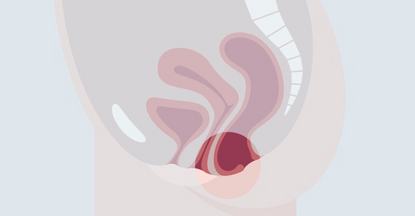
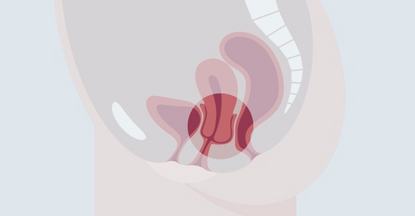
Welche Symptome deuten auf eine Beckenbodensenkung hin?
Verschiedene Symptome können auf eine Beckenbodensenkung hinweisen. Die häufigsten sind
- Belastungsinkontinenz (Urinverlust z. B. beim Husten, Niesen, Lachen oder beim Heben schwerer Lasten)
- Dranginkontinenz (häufig und sehr plötzlich auftretender, starker und nicht beherrschbarer Harndrang mit unwillkürlichem Urinverlust)
- Schmerzen beim Wasser lassen
- Schmerzen beim Geschlechtsverkehr
- Störungen oder Schmerzen beim Stuhlgang
Welche Ursachen kann eine Beckenbodensenkung haben?
Eine Bindegewebsschwäche kann das Risiko für eine Senkung erhöhen. Diese Schwäche des Gewebes kann durch vaginale Geburten, genetische Veranlagung oder altersbedingt, durch den jahrelangen Druck der Organe im Bauchraum, entstehen. Zudem können folgende Faktoren eine Beckenbodensenkung begünstigen:
- Schwere körperliche Arbeit
- Übergewicht
- Nikotinkonsum
- Chronische Verstopfung
Was kann man tun, um einer Beckenbodensenkung vorzubeugen?
Es ist nicht möglich, eine Beckenbodensenkung durch vorbeugende Maßnahmen komplett zu verhindern. Denn man kann zwar das Muskelgewebe trainieren, nicht aber das Bindegewebe. Allerdings ist es möglich, das Risiko durch bestimmte Verhaltensweisen zu minimieren.
Regelmäßiges Training der Beckenbodenmuskulatur, Vermeidung unnötiger Belastungen und angepasste Hebe- und Tragetechniken reduzieren die Belastung des Beckenbodens. Bei Frauen nach den Wechseljahren kann durch gezielte vaginale Östrogengabe das Gewebe günstig beeinflusst werden.
Wie kann man die Beckenbodensenkung oder einen Prolaps behandeln?
Für die Auswahl der geeigneten Therapie ist im ersten Schritt eine umfassende Diagnostik und korrekte Indikationsstellung entscheidend. Darüber hinaus ist die ausführliche Betrachtung der individuellen Bedürfnisse der Patientin maßgeblich – die Patientin muss vollumfänglich befragt (Befinden und Rahmenbedingungen) und beraten werden. Die Auswahl der geeigneten Behandlungsmethode sollte immer in enger Abstimmung mit der Patientin persönlich und mit dem einweisenden Arzt erfolgen.
Konservative Therapien
In der Regel beginnt man die Behandlung mit konservativen Therapien. Hierzu gehören:
- Abbau von Risikofaktoren: z.B. Übergewicht, Nikotinkonsum oder chronische Verstopfung
- Lokale Östrogentherapie: Bei Frauen nach den Wechseljahren kann eine lokale Östrogentherapie sinnvoll sein, um das Gewebe zu stärken. Durch die vaginale Verabreichung des Hormons können unerwünschte Nebenwirkungen vermieden werden.
- Beckenbodentraining: Gezieltes, physiotherapeutisch angeleitetes Beckenbodentraining – hiermit kann eine Senkung stabilisiert werden, wenn noch kein Prolaps vorliegt.
- Pessare: Pessare sind Ringe, Würfel oder Schalen aus Silikon, die tagsüber in die Vagina eingesetzt werden. Sie helfen, den Beckenboden zu stabilisieren und drücken abgesenkte Organe wieder nach oben. Pessare können eingesetzt werden, wenn eine Operation noch nicht sinnvoll, nicht gewünscht oder aufgrund des allgemeinen Gesundheitszustands der Patientin nicht möglich ist.
Erst, wenn die konservativen Therapieoptionen ausgeschöpft sind, oder wenn die Senkungen sehr ausgeprägt sind oder wiederholt auftreten, sollte ein operativer Eingriff in Betracht gezogen werden.
Operative Behandlung
Für eine operative Behandlung mit hohen Erfolgschancen sind neben der richtigen Auswahl der Behandlungsmethode auch die Fähigkeiten und Erfahrung des Arztes sowie die jeweils geeigneten Materialien entscheidend. Aus diesem Grund empfiehlt sich eine Behandlung in einem der auf Beckenbodenerkrankungen spezialisierten Kompetenzzentren in Deutschland.
Diagnosestellung
Zur detaillierten Diagnosestellung als Basis für die Auswahl der richtigen OP-Methode werden in der Regel folgende Untersuchungen vorgenommen:
- Ultraschall- oder Röntgenuntersuchung zur Beurteilung der Lageveränderung von Harnröhre, Blase, Scheide, Gebärmutter und Darm
- Urodynamische Untersuchung, um die Speicherfunktion der Blase abzuprüfen
- Röntgenuntersuchung oder Kernspinaufnahme zur Prüfung der Darmfunktion
- Endoskopische Untersuchung von Blase oder Enddarm
Auswahl des OP-Verfahrens
Nach der Diagnosestellung sollte die Patientin über alle möglichen OP-Verfahren, die entsprechenden Zugangswege sowie Chancen, Risiken und Erfolgsprognosen aufgeklärt werden, so dass eine gemeinsame Entscheidung getroffen werden kann.
Grundsätzlich kann man zwischen zwei Verfahren unterscheiden:
- Nutzung des Eigengewebes für die Stabilisierung der Organe
- Einsatz von Kunststoffnetzen
Der Einsatz von Polypropylen-Netzen hat in den letzten Jahren zugenommen, insbesondere bei wiederkehrenden Senkungen (Rezidiven) oder wenn maximale Stabilität gewünscht ist. Dank Materialverbesserungen und verbesserter OP-Techniken kann der Einsatz von Netzimplantaten heute gute anatomische und funktionelle Ergebnisse erzielen. (Studienergebnis: Verbesserung der Lebensqualität durch Mehrarmnetz TiLOOP® Total 6)
Das Operationsverfahren richtet sich auch danach, in welchem Bereich des Unterleibs die Senkung oder der Prolaps auftreten. Man unterscheidet hier zwischen Vorfällen im vorderen Kompartiment (Blase und Harnröhre), im mittleren Kompartiment (Scheide und Gebärmutter) und im hinteren Kompartiment (Enddarm).
Vorderes (anteriores) Kompartiment
- Anteriores Netz
Bei diesem Verfahren wird ein Mehrarm-Netz aus Kunststoff zwischen Blase und vordere Scheidenwand gebracht. Die Befestigung des Netzes erfolgt mittels Netzarmen in stabilen Strukturen des Beckenbodens. - Anteriore Kolporrhaphie / Vordere Scheidenplastik
Bei diesem Verfahren werden die vordere oder die hintere Scheidenwand mit chirurgischen Nähten gestrafft und so der Senkung entgegengewirkt. - Kolposuspension / paravaginale Defektkorrektur
Bei diesem Verfahren werden die Scheidenwand und der Blasenhals angehoben und mit Haltefäden am vorderen Becken verankert.
Mittleres Kompartiment
In der Regel wird heute organerhaltend operiert. Bei einem Gebärmutterprolaps kann jedoch die Entfernung der Gebärmutter (Hysterektomie) sinnvoll sein. Dies wird in der Regel jedoch nur bei Frauen in Betracht gezogen, die keinen Kinderwunsch (mehr) haben.
- Laterale Suspension, z.B. nach Dubuisson
Bei diesem Verfahren werden die Netzarme seitlich hinter das Bauchfell gezogen und so im Körper physiologisch aufgehängt. - Sakrokolpopexie
Bei Senkungen oder Prolaps im mittleren Kompartiment kann die Scheide wieder angehoben werden, indem ein Kunststoffnetz zwischen Scheidenstumpf und Kreuzbein gespannt wird. - Sakrospinale Fixation
Die Scheide wird mittels Haltefäden an Ligamenten im hinteren Becken fixiert.
Hinteres (posteriores) Kompartiment
- Posteriores Netz
Bei diesem Verfahren wird ein Kunststoffnetz zwischen hintere Scheidenwand und Rektum gebracht. Die Befestigung des Netzes erfolgt in stabilen Strukturen des Beckenbodens. - Posteriore Kolporrhaphie / hintere Scheidenplastik
Bei diesem Verfahren werden die vordere oder die hintere Scheidenwand mit chirurgischen Nähten gestrafft und so der Senkung entgegengewirkt.
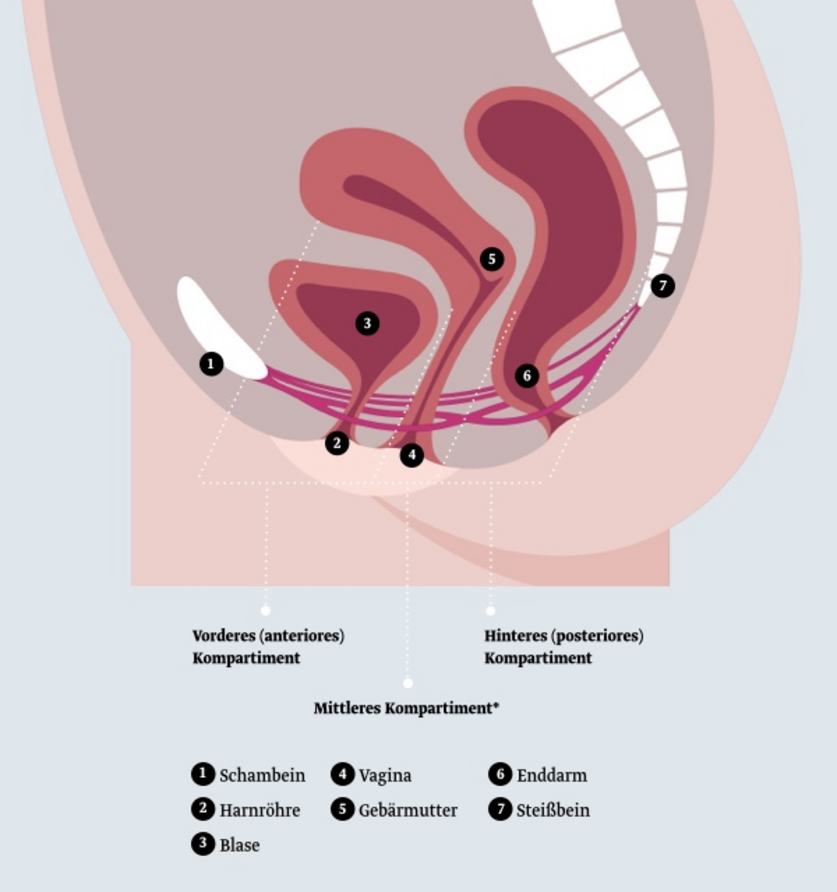
(* In der Regel wird heute organerhaltend operiert. Bei einem Gebärmutterprolaps kann jedoch die Entfernung der Gebärmutter (Hysterektomie) sinnvoll sein. Dies wird in der Regel jedoch nur bei Frauen in Betracht gezogen, die keinen Kinderwunsch (mehr) haben.)
Behandlung mit Netzimplantaten
Vorteile von titanisierten Netzen
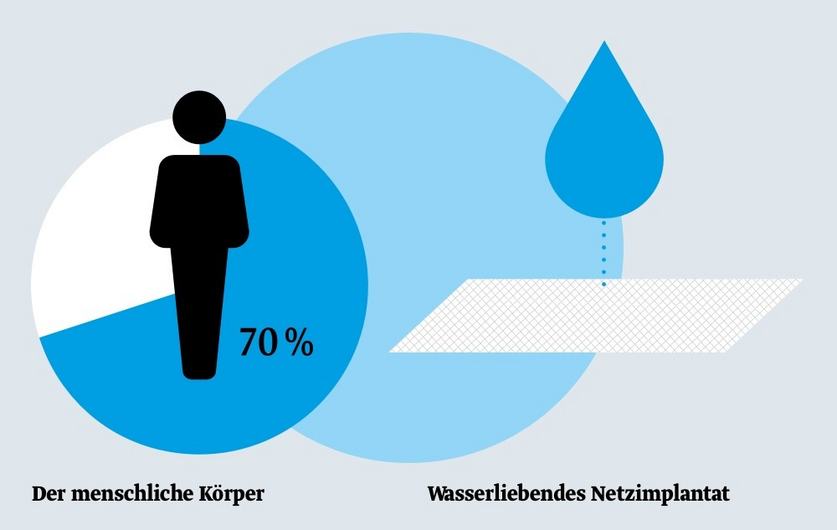
Netzimplantate sind synthetisch hergestellte Implantate, die aus resorbierbaren oder nicht-resorbierbaren Materialien bestehen. Kunststoffnetze können zudem titanisiert sein. Der Vorteil von titanisierten Netzen gegenüber herkömmlichen synthetischen Netzen ist, dass sie Dank der Titanisierung wasserliebend sind. Dadurch kommt es im Körper zu weniger Entzündungsreaktionen1 und damit zu einer geringeren Neigung zur Bildung von Narbengewebe und Netzschrumpfung.
1. Scheidbach G, et al. In vivo studies comparing the biocompatibility of various polypropylene meshes... Surg Endosc. 2004;18(2):211–220.
2. Horstmann R, et al. Impact of polypropylene amount on functional outcome... World J Surg. 2006;30(9):1742–1749.
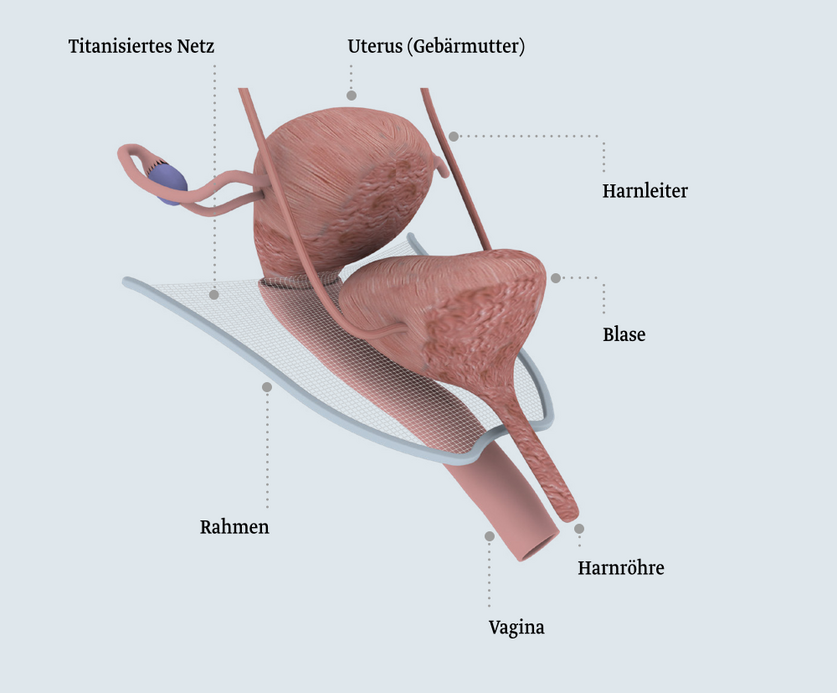
Das ankerlose Single-Incision-System
Das vordere ankerlose Netzimplantat ermöglicht die chirurgische Behandlung einer Blasensenkung mit oder ohne Beteiligung der Gebärmutter.
Das Implantat benötigt keine zusätzlichen Anker- oder Fixiersysteme. Es besteht aus einem Rahmen, in dem ein titanisiertes Netz gespannt ist und es wird durch die Vagina eingesetzt. Der Eingriff dauert knapp 25 Minuten.3
Nach einer Studie liegt die subjektive Erfolgsrate (von den Patientinnen beurteilt) bei diesem Verfahren bei 95,7 %.3 Die anatomische Erfolgsrate (von Fachleuten beurteilt) liegt danach bei 94,3 %.3
Der Einsatz des vorderen ankerlosen Implantats führt damit zu einer verbesserten Lebensqualität für die Patientinnen.
Laparoskopisch-laterale Suspension nach Dubuisson
Neben dem Zugangsweg über die Vagina besteht die Möglichkeit, ein Netzimplantat laparoskopisch einzusetzen. Bei einer laparoskopischen Operation wird die Bauchdecke durch kleine Schnitte geöffnet. Durch diese Öffnungen werden dann die Instrumente und das Netz eingeführt und die Operation durchgeführt. Diese Technik nennt man laparoskopisch-laterale Suspension nach Dubuisson.
Das Netz für diese Operationstechnik besteht aus zwei Netzarmen und einer Netzzunge. Die Netzzunge wird an der Gebärmutter oder der Vagina befestigt. Die Netzarme werden seitlich hinter das Bauchfell (Peritoneum) gezogen und so im Körper, ohne weitere Verankerung, “aufgehängt”.
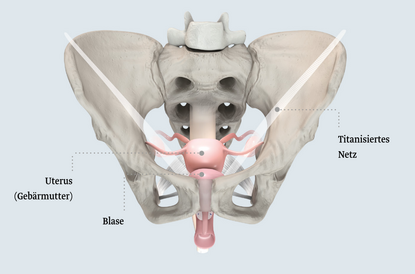
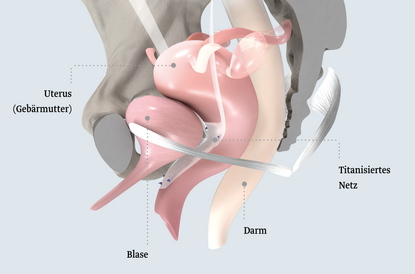
Sakrokolpopexie
Bei der Sakrokolpopexie wird ein Y-förmiges Netz laparaskopisch eingesetzt, um den Vorfall des Scheidenstumpfes nach Gebärmutterentfernung zu korrigieren. Das Netz wird am Kreuzbein (Os sacrum) sowie an der vorderen und hinteren Vaginalwand fixiert.
Durch die Sakrokolpopexie wird die Vagina in ihre ursprüngliche Position gebracht und ihre Funktion wiederhergestellt.
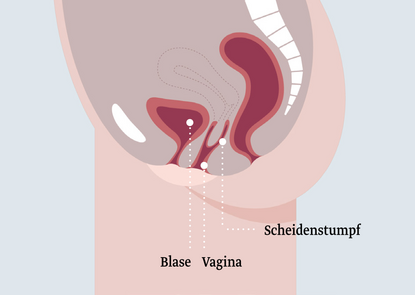
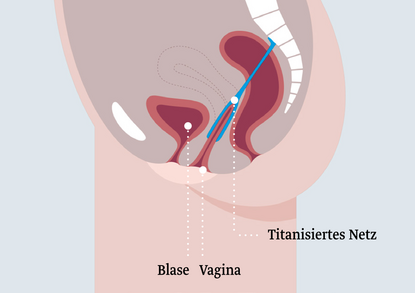
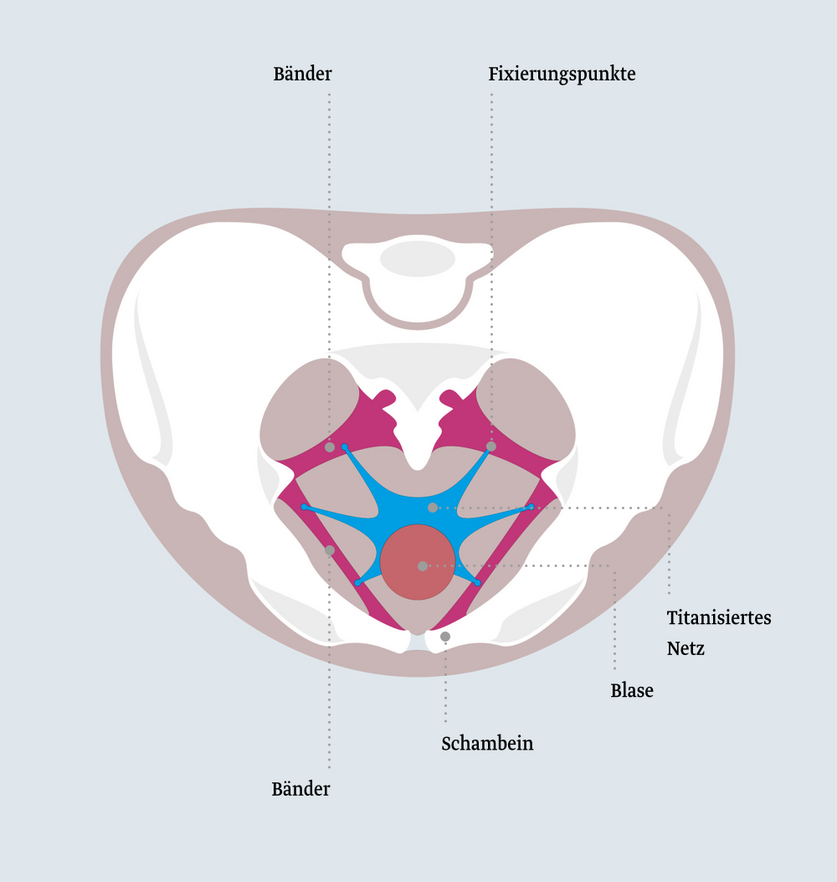
Stabile 6-Arm-Fixierung
Ein Mehrarmnetz wird vaginal eingesetzt und wird an verschiedenen Punkten im Becken fixiert. Dies dient der Verstärkung und Stabilisierung des Beckenbodens und damit der Wiederherstellung der Lage und Funktion der Organe. Es gibt verschiedene Zuschnitte von Mehrarmnetzen, die sich nach dem Behandlungsbedarf richten.
Wichtiger Hinweis
Bitte beachten Sie, dass diese Informationen nicht der Selbstdiagnose dienen. Sie ersetzen in keinem Fall eine ärztliche Diagnose.
Literatur
- Scheidbach et al., In vivo studies comparing the biocompatibility of various polypropylene meshes and their handling properties during endoscopic total extraperitoneal (TEP) patchplasty: an experimental study in pigs. Surg Endosc, 2004, 18(2): 211–220
- Horstmann et al., Impact of polypropylene amount on functional outcome and quality of life after inguinal hernia repair by the TAPP procedure using pure, mixed, and titanium-coated meshes. World J Surg, 2006, 30(9): 1742-1749
- Levy et al., Surgical treatment of advanced anterior wall and apical vaginal prolapse using the anchorless self-retaining support implant: longterm follow-up. Int Urogynecol J, 2022, 13: 1–9
Patientinnen berichten
Experteninterview

Dr. Christian Fünfgeld im Gespräch über Netzimplantate als Therapie der Blasensenkung.
Patientenbroschüre
Beckenbodenzentren in Deutschland
Hier finden Sie die Kontaktdaten verschiedener Kontinenz- und Beckenbodenzentren in Deutschland.
Beckenbodentraining
Wichtiger Hinweis
Bitte beachten Sie, dass diese Informationen nicht der Selbstdiagnose dienen. Sie ersetzen in keinem Fall eine ärztliche Diagnose.



